À l’occasion de notre prochaine FORMATION LONGUE HYBRIDE : EXPERT EN RÉFLEXOLOGIE PLANTAIRE, avec Rémi Tabard du 11 au 14 septembre 2024 nous vous faisons un petit rappel sur les éléments importants pour faire un bon diagnostic en podologie.
Attention, il ne reste que quelques places encore pour cette formation ! Vous pouvez commencer la partie en distanciel dès maintenant alors inscrivez-vous vite : https://www.proformed.fr/formations/reflexologie-plantaire/
———————————————————————————————————————————————————————————————-
La démarche diagnostique face à une douleur du pied doit toujours commencer par une première étape clinique qui est la plus importante. L’interrogatoire avec le recueil des antécédents et du contexte de sur-venue ainsi que l’examen clinique, bilatéral et comparatif, sont essentiels pour orienter correctement les demandes d’examens complémentaires, lorsqu’ils sont nécessaires, et pour établir un diagnostic correct.
Une affection musculo-squelettique inflammatoire ou une pathologie générale qui pourraient affecter le pied et la cheville sont à toujours rechercher.
La fonction et la structure du pied doivent être évalués par l’inspection, la palpation et la manipulation des différentes articulations.
Les pieds et les chaussures du patient doivent être étudiés en décharge et en charge avec observation de la marche.
La localisation de la douleur doit être rigoureusement précisée : douleur de l’avant-pied (médiale avec la pathologie du premier rayon ou latérale), de l’arrière-pied (inférieure, postérieure, latérale, médiale, antérieure) et plus rarement du médio-pied.
L’évaluation clinique première, avec des radiographies simples, parfois couplées à une échographie sont le plus souvent capables de diagnostiquer la plupart des pathologies. D’autres examens complémentaires seront plus rarement nécessaires et devront toujours être orientés par la connaissance des pathologies du pied et l’évaluation clinique première.
Introduction
Les affections du pied sont un motif fréquent de consultation. Un diagnostic précis sera nécessaire pour mettre en œuvre une thérapeutique adaptée. Souvent en rapport avec une étiologie mécanique locale, elles peuvent cependant également révéler une affection métabolique telle que le diabète ou la goutte, voire une pathologie neurologique, vasculaire, tumorale ou surtout rhumatologique avec, avant tout, les atteintes liées à la polyarthrite rhumatoïde (PR) ou spondyloarthrites (SpA). Le contexte de sur-venue, la recherche de signes associés et les données de l’examen clinique devront toujours être les guides du médecin confronté à une douleur du pied.
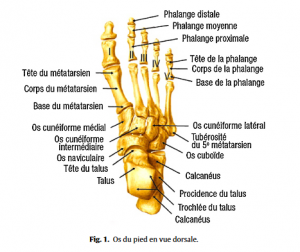
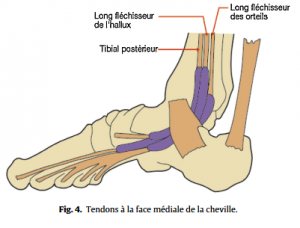
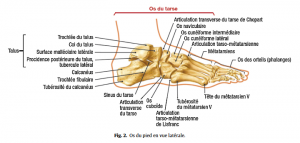
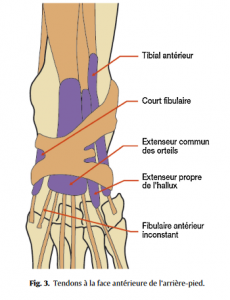
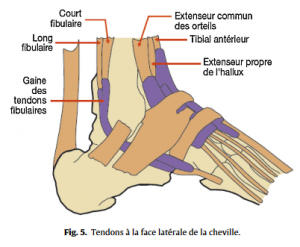
Quelques connaissances anatomiques de base sont nécessaires pour aborder les affections du pied (Fig.1–5).
Interrogatoire et examen clinique du pied et de la cheville
L’interrogatoire précisera :
– Antécédents. Rhumatisme inflammatoire, maladie métabolique (diabète, goutte) ou vasculaire, neurologique, existence d’un épisode douloureux du même type.
– Circonstances d’apparition. Mode de début et ancienneté des troubles (brutal ou progressif), contexte traumatique, micro-traumatique tel que surmenage sportif et efforts inhabituels, changement de chaussures, notion de fièvre et d’une porte d’entrée infectieuse cutanée.
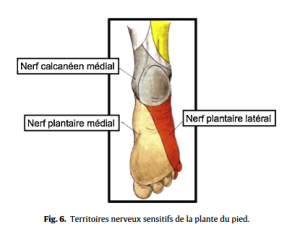
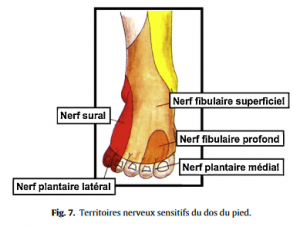
– Caractéristiques de la douleur. Son siège exact devra être précisé (douleur ponctuelle ou diffuse, limitée au pied ou plus étendue, irradiation de la douleur à partir du rachis ou de la jambe) car la topographie sera l’un des principaux guides dans la recherche étiologique. L’origine mécanique de la douleur est suspectée lorsque celle-ci ne survient qu’à la mise à charge et à l’effort. Elle est en général très localisée. L’origine inflammatoire, avec une douleur nocturne et en décharge est facilement affirmée en cas d’étiologie infectieuse ou d’atteinte microcristalline. En revanche, au cours des rhumatismes inflammatoires chroniques, la douleur ne survient en général, ou en tous les cas ne devient maximale qu’à la mise en charge, et ceci ne doit pas égarer à tort vers une étiologie mécanique. Des douleurs d’origine neurologique seront suspectées en présence de paresthésies et douleurs neuropathiques dans un territoire tronculaire particulier (Fig.6 et 7). Une atteinte vasculaire (artériopathie oblitérante, origine embolique, thrombose veineuse) se manifeste en général par une douleur dépassant le pied, plus rarement par l’atteinte localisée d’orteils.
– Des signes associés à la douleur.
Des signes associés à la douleur devront être systématiquement recherchés :
• Présence ou antécédent de fièvre en cas de pied d’allure clinique inflammatoire ;
• Lombalgies d’allure inflammatoire, fessalgies à bascule, douleurs des enthèses, uvéite, psoriasis, maladie inflammatoire chronique de l’intestin qui pourraient orienter vers une SpA ;
• Arthrites périphériques bilatérales, distales et symétriques, évocatrices d’une PR.
L’examen clinique
Examen du pied nu en décharge (le pied dans la main)
Examen toujours bilatéral et comparatif :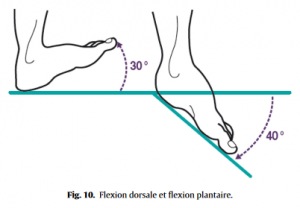
• Inspection : on recherchera systématiquement des lésions des espaces inter-digitaux, une atteinte localisée à type de durillons, cors ou d’une hyperkératose plus diffuse, lésions érythémato-squameuses ou pustulose plantaire, ulcérations, maux perforants plantaires, œdèmes blancs ou d’allure inflammatoire, onychopathies mécaniques, psoriasiques ou mycotiques. Une hypertrophie de l’extrémité du gros orteil associée à une atteinte psoriasique cutanée et unguéale (onycho-pachydermo-périostite psoriasique du gros orteil : OP3GO), facilement reconnue affirmera un rhumatisme psoriasique.
Déformations ou malformations seront recherchées : déformations de l’avant-pied avec hallux valgus, gros orteil en barquette traduisant un hallux rigidus, voire orteils en griffe. Un valgus ou un varus de l’arrière-pied sera également recherché. Seules les déformations douloureuses seront à prendre en compte ;
• Palpation à la recherche de points douloureux précis, augmentation de la chaleur locale ou froideur anormale, œdème ou mise en évidence d’un épanchement articulaire, d’une ténosynovite ou de nodules tendineux, étude des mouvements contre résistance pour l’analyse de tendinopathies ;
• Recherche d’une limitation de mobilité articulaire par rapport aux données théoriques et au côté opposé à l’atteinte :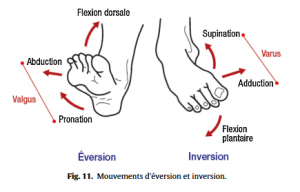
◦ talo-crurale : flexion plantaire 40◦, flexion dorsale 30◦ (Fig.10),
◦ souplesse des articulations de Chopart et Lisfranc, des articulations métatarsophalangiennes (MTP) et interphalangiennes (IP),
◦ appréciation des mouvements combinés (Fig.11) :
– inversion : flexion plantaire et supination de l’avant-pied,
– éversion : flexion dorsale et pronation de l’avant-pied ;
• Examen neurologique avec recherche des réflexes ostéotendineux, d’une altération de la sensibilité dans ses différents modes, d’une diminution de force, d’un trouble du tonus, du déclenchement de la douleur à la percussion de zones de conflits potentiels et notamment en arrière de la malléole médiale ;
• Examen vasculaire avec palpation des pouls périphériques, appréciation de la chaleur cutanée et étude du temps de recoloration tégumentaire au niveau des orteils.
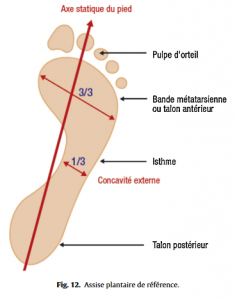
Étude de l’assise plantaire sur podoscope (étude statique)
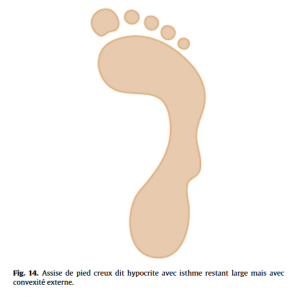
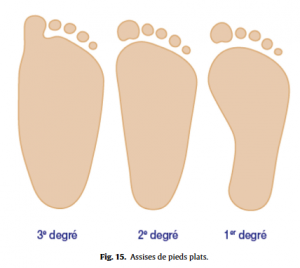
Pied considéré comme normal (Fig.12), pied creux (Fig.13), le plus fréquent en se méfiant de l’empreinte d’un pied creux hypocrite (Fig.14), ou plat (Fig.15), en ayant toujours à l’esprit qu’ils peuvent rester asymptomatiques. Les caractéristiques de l’appui antérieur (avant-pied plat ou creux transversalement, étalement de l’avant-pied) et de l’appui du talon (normal, en valgus ou varus, appui élargi) seront à toujours analyser.
Étude de la marche est capitale (étude dynamique)
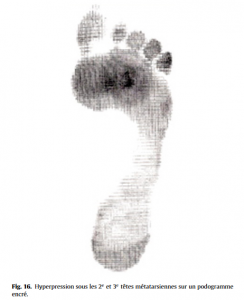
Étude du déroulement du pas dans ses différentes phases, étude des 3 temps d’appui du pied au sol (taligrade, plantigrade, digitigrade). On recherche des anomalies du pas (boiterie, steppage, appui anormal, valgus ou varus dynamique de l’arrière-pied), un retentissement sur l’avant-pied (griffe dynamique des orteils, érection de l’hallux). L’étude de l’empreinte plantaire en dynamique (informatisée ou sur podogramme encré) est très informative. Ce temps de l’examen est important car il permet d’identifier certaines zones d’hyperpression (Fig.16), lors de la mise en charge et notamment lors du pas (évaluation des pressions plantaires en dynamique).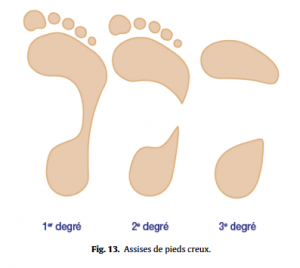
Étude de la chaussure et des particularités de l’usure du talon ainsi qu’étude de la marche le pied chaussé, avec analyse des difficultés éventuelles du chaussage.
Examen d’éventuelles orthèses déjà portées
Leur conformité par rapport à l’indication et leur degré d’usure seront appréciés. On vérifiera si les orthèses sont portées ou non, et dans ce cas pour quelle raison.
Leur efficacité devra toujours être évaluée.
Examens complémentaires en podologie
Examens biologiques
Ils sont surtout utiles pour rechercher un syndrome inflammatoire ou des arguments en faveur d’un rhumatisme inflammatoire : recherche de l’antigène HLA B27, facteur rhumatoïde ou anticorps anti-peptides cycliques citrullinés (Ac anti-CCP).
Il est cependant fondamental de bien garder à l’esprit que l’absence de syndrome biologique inflammatoire ne suffit pas à écarter un diagnostic de rhumatisme inflammatoire chronique. De même, la présence de l’Ag HLA B27 ne suffit pas à affirmer une SpA et, à l’inverse, son absence ne permet pas de l’écarter formellement.
Examens d’imagerie
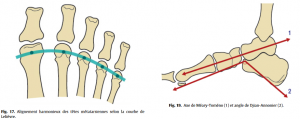
Ils reposent avant tout sur les clichés standard, comportant des clichés de trois quart (couché) et profil (en charge) mais surtout de face debout, permettant de vérifier l’alignement harmonieux des têtes métatarsiennes selon la courbe de Lelièvre (Fig.17).
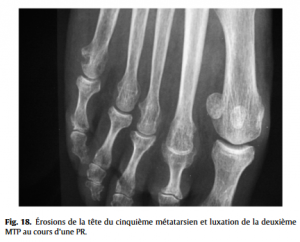
Maestro et al. ont quantifié cet alignement en isolant une relation mathématique (progression mathématique de raison 2) facilitant ainsi le travail des chirurgiens pour allonger ou raccourcir un métatarsien hors norme. Des érosions, en particulier du bord latéral d’une tête métatarsienne (Fig.18) (PR ou rhumatisme psoriasique), seront à rechercher devant un rhumatisme inflammatoire.
Le profil interne en charge apprécie l’angle de cavus du pied, de Djian-Annonier (normal entre 120 et 125◦) et l’axe talométatarsien (axe de Méary-Toméno) (Fig.19).
L’échographie est aujourd’hui utile pour l’étude des tendons et des ligaments de la cheville. Elle permet également l’analyse de l’aponévrose plantaire et enthèses, la recherche de bursites, de névrome de Morton, de synovites épanchements articulaires, d’érosions articulaires débutantes.
L’IRM permet une étude des tendons, des parties molles, de l’os spongieux (recherche d’œdème, de tumeur, d’algodystrophie) et des articulations.
La scintigraphie osseuse au technétium est sensible pour détecter une atteinte osseuse (algodystrophie, fracture de contrainte) mais manque de spécificité.
Le scanner étudie finement l’os cortical. L’arthro-scanner garde quelques indications pour l’étude du cartilage, notamment de l’articulation talo-crurale.
L’EMG est indiqué en cas d’atteinte neurologique périphérique et en particulier de suspicion de syndrome canalaire. Le doppler ériel et veineux sera utile dans les atteintes vasculaires.
L’arthroscopie permet une exploration de l’articulation talo-crurale.
Finalement, la démarche diagnostique devra reposer avant tout sur la clinique, avec un usage raisonné des examens para-cliniques, demandés selon le diagnostic cliniquement suspecté.
Principaux diagnostics
En dehors d’une fracture de contrainte risquant de s’aggraver en cas de diagnostic méconnu et/ou de décharge insuffisante, les étiologies sont ici essentiellement inflammatoires. On citera les infections bactériennes, tégumentaires, de type érysipèle, de diagnostic facile ou ostéoarticulaires avec une arthrite septique. Il est alors nécessaire de ponctionner l’articulation en cause, au moindre doute quant à la présence d’un épanchement articulaire, avant de débuter la bi-antibiothérapie.
L’analyse du liquide articulaire doit être systématique chaque fois qu’un épanchement articulaire est présent, avec ici l’intérêt de l’échographie pour sa recherche et pour guider la ponction en cas d’épanchement peu abondant.
Les arthrites aiguës non septiques peuvent être d’origine micro-cristallines, goutteuse le plus souvent, ou révélatrice d’un rhumatisme inflammatoire chronique tel que la PR ou une SpA, pathologies affectant fréquemment le pied. Les pathologies vasculaires emboliques ne posent en général pas de problème diagnostique grâce aux signes associés évocateurs.
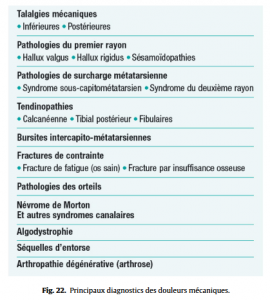
Étiologies de douleurs plus chroniques
Étiologies de douleurs plus chroniques (Fig.22), à évoquer selon leur topographie.
Douleurs diffuses
Une algodystrophie ou syndrome douloureux régional complexe sera suspectée devant l’atteinte trophique cutanée et son allure pseudo-inflammatoire (absence de syndrome biologique inflammatoire). À côté des classiques formes diffuses et post- traumatiques, des syndromes douloureux plus atypiques seront parfois plus difficiles à diagnostiquer. La présence d’une hyper-fixation scintigraphique ou d’un œdème osseux en IRM limité à un quelques os du tarse devront faire évoquer une fissure osseuse ou une algodystrophie parcellaire, parfois migratrice.
Douleur localisée
Le raisonnement tiendra compte avant tout du siège de la douleur, de ces caractéristiques ainsi que des circonstances de survenue.
Les douleurs en rapport avec des syndromes canalaires
Les douleurs en rapport avec des syndromes canalaires se manifestent par des douleurs d’allure neuropathique (définition DN4) dans des territoires nerveux bien définis. Le syndrome du tunnel tarsien est le plus connu.
Les douleurs de l’avant-pied sont les plus fréquentes. Selon leur siège, différentes pathologies seront suspectées. Les pathologies du premier rayon sont représentées par 3 entités : l’hallux valgus, l’hallux rigidus et les sésamoïdopathies :
• l’hallux valgus peut être responsable de douleurs situées soit à la partie médiale de la tête du premier métatarsien par conflit entre la chaussure et les parties molles, soit au niveau articulaire et périarticulaire de la MTP 1, ou enfin être responsable de douleurs au niveau de la MTP 2 ;
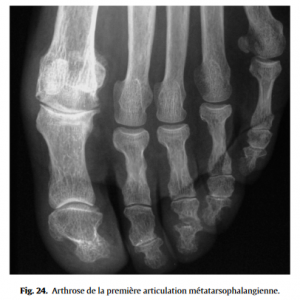
• l’hallux rigidus correspond à une arthrose de la MTP 1 (Fig.24), avec douleur articulaire puis perte de mobilité en particulier en flexion dorsale, surcharge de la MTP 2 et du bord latéral de l’avant-pied ;
• les sésamoïdopathies (fissure, fracture, nécrose parmi les étiologies les plus fréquentes) seront évoquées devant des douleurs exquises sous la tête du premier métatarsien. 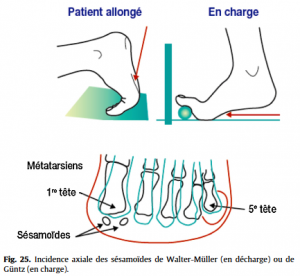 Les radiographies standard, avec incidences spécifiques pour les sésamoïdes (Fig.25), sont ici les explorations de base (Fig.26), éventuellement complétées par un scanner voire une IRM, notamment pour distinguer une fracture d’une ostéonécrose. Le deuxième rayon (deuxième MTP) est souvent atteint lors des insuffisances du premier (en cas d’hallux valgus essentiellement), à l’origine d’une surcharge mécanique de la MTP 2. La surcharge locale peut aller de la souffrance des parties molles sous la tête métatarsienne surchargée, jusqu’à l’atteinte articulaire (syndrome du deuxième rayon) avec, à l’extrême, rupture de la plaque plantaire et subluxation dorsale de la base de la première phalange du deuxième orteil. L’échographie dans des mains expertes précisera le stade d’atteinte des MTP douloureuses. La troisième MTP peut également être concernée par ce problème de surcharge. L’analyse d’un défaut d’alignement des têtes métatarsiennes sur le cliché de face de l’avant-pied devra rechercher une anomalie de longueur d’un métatarsien, facteur favorisant d’une surcharge mécanique localisée.
Les radiographies standard, avec incidences spécifiques pour les sésamoïdes (Fig.25), sont ici les explorations de base (Fig.26), éventuellement complétées par un scanner voire une IRM, notamment pour distinguer une fracture d’une ostéonécrose. Le deuxième rayon (deuxième MTP) est souvent atteint lors des insuffisances du premier (en cas d’hallux valgus essentiellement), à l’origine d’une surcharge mécanique de la MTP 2. La surcharge locale peut aller de la souffrance des parties molles sous la tête métatarsienne surchargée, jusqu’à l’atteinte articulaire (syndrome du deuxième rayon) avec, à l’extrême, rupture de la plaque plantaire et subluxation dorsale de la base de la première phalange du deuxième orteil. L’échographie dans des mains expertes précisera le stade d’atteinte des MTP douloureuses. La troisième MTP peut également être concernée par ce problème de surcharge. L’analyse d’un défaut d’alignement des têtes métatarsiennes sur le cliché de face de l’avant-pied devra rechercher une anomalie de longueur d’un métatarsien, facteur favorisant d’une surcharge mécanique localisée.
Parmi les douleurs de cause articulaire, une étiologie inflammatoire sera évoquée en cas de gonflement de l’avant-pied avec en échographie des épanchements et synovites plus importants que dans une simple surcharge mécanique et touchant aussi des rayons sans contrainte mécanique excessive. Une douleur osseuse, augmentée à la palpation, fera suspecter une fracture de contrainte métatarsienne, diaphysaire (Fig.28) voire du col ou même de la tête avec radiologiquement une zone ostéocondensée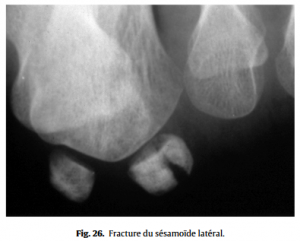 parallèle à l’interligne articulaire. Les arthropathies des MTPs au cours d’un rhumatisme inflammatoire chronique, bien que largement plus rares que les atteintes mécaniques, ne devront pas être méconnues. Seront également à rechercher les pathologies des espaces entre les têtes métatarsiennes (espaces inter capito-métatarsiens), bien explorés par l’échographie voire l’IRM dans les cas difficiles, à type de bursite (douleur locale isolée) ou de névrome de Morton (douleur locale, le plus souvent dans le troisième espace inter capito-métarsien, avec dans les formes complètes irradiation à type de paresthésies survenant à la marche dans les troisièmes et quatrièmes orteils). Enfin, des douleurs pourront être en rapport avec une déformation des orteils.
parallèle à l’interligne articulaire. Les arthropathies des MTPs au cours d’un rhumatisme inflammatoire chronique, bien que largement plus rares que les atteintes mécaniques, ne devront pas être méconnues. Seront également à rechercher les pathologies des espaces entre les têtes métatarsiennes (espaces inter capito-métatarsiens), bien explorés par l’échographie voire l’IRM dans les cas difficiles, à type de bursite (douleur locale isolée) ou de névrome de Morton (douleur locale, le plus souvent dans le troisième espace inter capito-métarsien, avec dans les formes complètes irradiation à type de paresthésies survenant à la marche dans les troisièmes et quatrièmes orteils). Enfin, des douleurs pourront être en rapport avec une déformation des orteils.
Douleurs localisées à l’arrière-pied
Elles seront abordées selon leur siège (inférieures, postérieures, latérales, médiales ou antérieures). Les talalgies représentent un motif très fréquent de consultation, inférieures le plus souvent, voire postérieures. Les pathologies mécaniques de l’aponévrose plantaire sont le plus souvent en cause mais il faudra savoir reconnaître une origine inflammatoire au cours d’une SpA voire une cause osseuse avec avant tout une fracture de contrainte visualisant la consolidation fissuraire sous forme d’une zone d’ostéocondensation perpendiculaire aux travées osseuses. Au moindre doute clinique, l’imagerie (radiographie couplée à l’échographie et IRM complémentaire si une origine osseuse est suspectée sans anomalie sur les clichés standard) permettra de préciser le diagnostic. Le scanner reste indiqué dans les recherches de fissures osseuses et pour les synostoses du tarse :
• Les douleurs d’origine tendineuses seront facilement évoquées, selon le siège, par les testings des tendons avec, là encore, l’aide précieuse de l’imagerie, notamment dynamique avec l’échographie. Les séquelles d’entorses seront facilement évoquées par l’anamnèse ;
• Un syndrome du sinus du tarse sera suspecté en cas de douleurs à son orifice latéral et majoration des douleurs en terrain accidenté ;
• Plus rarement, il faudra savoir évoquer un syndrome du carrefour postérieur, avec douleur postérieure, en avant du tendon calcanéen, augmentée en flexion plantaire forcée ;
• En cas de douleurs antérieures, on recherchera un syndrome exostosant antérieur ou un conflit antérolatéral de la cheville.
Douleurs du médio-pied
Situées entre l’articulation transverse du tarse de Chopart en arrière et l’articulation tarso-métatarsienne de Lisfranc en avant, elles sont moins fréquentes et peuvent être en rapport avec une fracture de contrainte, une entorse tarsienne, une atteinte inflammatoire (rhumatisme microcristallin, SpA, PR) ou arthrosique en particulier sur anomalies de la statique du pied.
Conclusion
Les étiologies des douleurs du pied sont nombreuses mais peuvent être suspectées, voire affirmées, dès l’étape clinique qui est, et doit rester, au centre de toute la démarche diagnostique. Le pied peut être le siège de déformations évidentes ou présenter en imagerie des aspects d’allure pathologique qui cependant risquent de ne pas expliquer directement la plainte du patient. Il conviendra donc toujours de bien essayer d’établir une corrélation fiable entre l’anomalie mise en évidence et la douleur. Les examens complémentaires, aussi performants soient-ils, ne permettent pas de compenser le manque de connaissances du clinicien et ne devront jamais être utilisés sans un raisonnement clinique préalable.
Science direct
NOTRE FORMATION : DIAGNOSTIC – REFLEXOLOGIE PLANTAIRE
PRÉSENTATION DE LA FORMATION ET OBJECTIFS
La réflexologie plantaire est une méthode de soins de plus en plus demandée par le patient à son professionnel de santé.
Cette formation permettra au soignant d’acquérir les connaissances et les outils nécessaires à la pratique de la réflexologie plantaire en cabinet ou à domicile. Les stagiaires pourront, au sortir du stage, proposés des séances de réflexologie plantaire à visée thérapeutique ou de mieux-être à leur patientèle.
La part accordée aux exercices pratiques pendant ces 6 journées de formation est importante. Un certificat de praticien en réflexologie plantaire sera remis à chaque stagiaire ayant participé aux 2 sessions.
Pour plus d’information sur la formation, retrouvez tous les éléments ici : https://www.proformed.fr/formations/reflexologie-plantaire/